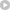Para driblar alta de custos, operadoras restringem reembolso, reduzem rede e ampliam coparticipação
Os planos de saúde para pequenas empresas com contratos de até 29 beneficiários (que representam 13,4% do mercado) têm sofrido reajustes este ano entre 9,7% e 35,9%, uma aceleração em relação ao ano passado, segundo relatório divulgado esta semana pelo Itaú.
As atenções do mercado agora se voltam para o limite que será autorizado este mês pela Agência Nacional de Saúde Suplementar (ANS) para os planos individuais. Embora esses contratos representem apenas 17,7% do mercado, o reajuste dos individuais serve como balizador nas negociações dos planos coletivos.
Para driblar o aumento mais salgado deste ano, as empresas contratantes de planos de saúde para seus funcionários estão usando várias estratégias e, muitas vezes, todas simultaneamente, como excluir a possibilidade de reembolso do contrato, implementar ou ampliar os percentuais de coparticipação (pagamento feito pelo usuário a cada procedimento), reduzir a rede de prestadores e redimensionar a cobertura de nacional para regional.
Troca de plano
Mesmo os contratos que têm mais de 30 beneficiários, que tradicionalmente têm reajustes mais baixos do que os de pequeno porte â segundo dados da ANS, a média do ano passado foi de 11,09% contra 14,3%, respectivamente â estão encontrando dificuldade em negociar.
â As grandes empresas costumam firmar contratos por 24 meses. Se tiverem cumprido apenas os 12 primeiros, quando vem o reajuste, se não quiserem mudar o plano, aceitam ou pagam multa, em média de três mensalidades, ou recorrem à Justiça. Temos um caso de uma empresa com mais de 400 funcionários que recebeu um reajuste de 60% e, como não teve negociação, foi ao Judiciário â conta Rafael Robba, advogado especialista em Direito à Saúde e sócio do Vilhena Silva Advogados.
Prevista em contratos coletivos, a rescisão imotivada pela operadora, mediante anúncio com 60 dias de antecedência, também está mais frequente. Essa prática é mais comum em contratos com beneficiários em tratamento, diz Robba.
Foi o que aconteceu com um restaurante, em São Paulo, que tinha um plano de adesão com seis beneficiários, um deles doente crônico. Na Justiça, a empresa conseguiu a manutenção do plano. No entanto, a operadora impôs um reajuste de 42%, o que fez a conta saltar de R$ 19 mil para R$ 27 mil mensais.
Pelo lado das operadoras, Marcos Novais, superintendente executivo da Associação Brasileira de Planos de Saúde (Abramge), ressalta que a cada R$ 100 recebidos pelas empresas, no ano passado, R$ 89 foram gastos com a assistência ao usuário.
Sobravam R$ 11 para despesas administrativas, comercialização, impostos e taxas regulatórias. Foi isso que levou a um prejuÃzo operacional de R$ 11,5 bilhões em 2022, explica ele:
â Precisamos retomar o equilÃbrio da mensalidade com os custos, o que significa agora reajustes mais elevados. Uma mudança nos preços de entrada também seria saudável. Fora isso, há três pontos que estamos debatendo em uma agenda setorial para dar maior sustentabilidade do setor: criação de protocolos e diretrizes para procedimentos de saúde, rediscutir os critérios de exceção do rol de procedimentos com cobertura obrigatória da ANS e mitigação de fraudes.
Retomada do uso
Luiz Feitosa, sócio-diretor da consultoria Arquitetos da Saúde, conta haver operadoras suspendendo as vendas de planos deficitários a novos usuários, considerando que rescindir contratos resulta em âdano de imagemâ:
â A aposta das operadoras foi grande. Estimavam vender barato e avançar em escala. Não funcionou. Agora estão cobrando a conta, no esforço de sanear a carteira o mais rápido possÃvel. Mas ainda não vimos o pior. Porque o custo assistencial cresceu aquém do que vai crescer este ano.
Segundo a ANS, a retomada no uso dos serviços de saúde no pós-Covid teve influência no aumento do reajuste médio dos planos coletivos, além da alta nos custos de insumos e a incorporação de novas tecnologias ao rol de procedimentos.
âO reajuste médio de 13,47% dos dois primeiros meses de 2023 aponta para continuidade na tendência de aumento dos percentuaisâ, destacou a ANS em nota.
O número de usuários de planos de saúde não para de crescer: somaram-se mais 217 mil em março e já são 50,2 milhões os beneficiários da saúde suplementar. Apesar disso, o aumento da receita não acompanha os custos.
O rebaixamento de planos por outros de valores menores e a subprecificação das mensalidades de entrada para atrair novos consumidores podem integrar essa equação e explicar, em parte, os aumentos maiores este ano.
O preço de entrada baixo pode ser uma armadilha da qual o consumidor só vai se dar conta no primeiro reajuste, diz Giselle Tapai, advogada especialista em direito do Consumidor, sócia do Tapai Advogados:
â Por isso, quando pensar em trocar de plano ou se estiver contratando pela primeira vez, não olhe apenas o preço da mensalidade. Peça o histórico de reajustes daquele plano, de forma a não ser surpreendido no futuro.
A FenaSaúde, que reúne as grandes operadoras do paÃs, diz que o reajuste é âum mecanismo legÃtimo e indispensável para recompor a variação de custos e garantir a continuidade dos serviçosâ e ressalta os sucessivos prejuÃzos operacionais do setor.
Na avaliação de Daniele Sambugaro, do Núcleo de Defesa do Consumidor (Nudecon) da Defensoria Pública do Rio, no entanto, era preciso que a ANS criasse parâmetros para os reajustes dos contratos coletivos. Ressaltando que a Justiça não vem sendo favorável ao consumidor, ela defende ainda que seria necessário regular os prestadores de serviços.
â O nó do sistema está na relação dos planos de saúde com os prestadores de serviço. Eles cobram o quanto querem. Uma operadora grande consegue negociar preços melhores do que uma de pequeno porte, por exemplo, onde estão os consumidores mais vulneráveis. O usuário, por sua vez, não sabe o valor de nada, e no fim paga a conta da ineficiência da gestão â explica Daniele, que acrescenta:
âTemos um caso aqui de um plano de saúde por adesão de uma associação de estudantes, em que o reajuste para este ano é de 80%. Pedimos levantamento dos aumentos médios dos coletivos à ANS para mostrar ao Judiciário essas disparidades.
Â